ایمنیدرمانی روشی است که اجزای دستگاه ایمنی که به طور طبیعی وظیفه دفاع از بدن در برابر عوامل مهاجم را به عهده دارند، برای از بین بردن سلولهای سرطانی استفاده میشود.
ایمنیدرمانی در چند دهه گذشته به جزء مهمی از درمان برخی از انواع سرطان بدل شده است. دانشمندان اکنون در حال تحقیق درباره انواع جدیدتر ایمنیدرمانی هستند و بسیاری از کارشناسان آینده درمان سرطان را در این روش میبینند. در حال حاضر معدودی از داروهای بر اساس ایمنیدرمانی برای انواعی از سرطانها به تایید رسیدهاند، اما چشمانداز آینده درمان سرطان استفاده کمتر از داروهای شیمیدرمانی و استفاده بیشتر از درمانهای هدفمند بر اساس ایمنیدرمانی برای همه انواع سرطانها است.
ایمنیدرمانی سرطان با شیوههای متفاوتی انجام میشود؛ برخی از شیوهها دستگاه ایمنی بدن را بهطورکلی تقویت میکنند و برخی دیگر دستگاه ایمنی را طوری تعلیم میدهند که به طور اختصاصی به سلولهای سرطانی معینی حمله کند.
تاریخچه ایمنیدرمان سرطان
استفاده از پاسخ ایمنی برای درمان سرطان سابقهای طولانی دارد. ویلیام کولی (William Coley)، جراح نیویورکی در سال ۱۸۹۱ برای نخستین بار ایده استفاده از دستگاه ایمنی برای درمان سرطان را مطرح کرد. او مشاهده کرده بود که در بیماران مبتلا به یک نوع سرطان استخوان و بافت نرم به نام «سارکوم» دچار شدن به عفونت باکتریایی همزمان باعث فروکش کردن سرطان میشود.
بنابراین او شروع به تزریق باکتریهای «استرپتوکوک» کشته شده با حرارت که او آنها را «توکسین» مینامید، به بیماران دچار تومور سرطانی کرد با این امید که واکنش ایمنی برانگیختهشده بهوسیله این ماده بر تومور هم تأثیر بگذارد و آن را از بین ببرد. «توکسینهایی» که او به بیمارانش تجویز میکرد، باعث فروکش کردن سرطان در حدود ۵۰ درصد آنها شد.
اما رابطه دستگاه ایمنی و سرطان پیچیدهتر از این آنهاست: سلولهای سرطانی هم از شیوههای دفاعی در برابر حمله دستگاه ایمنی استفاده میکنند، از جمله «استتار» که مانع از آن میشود که سلولهای T (یکی از سلولهای دستگاه ایمنی) آنها را شناسایی کنند و پاسخ دفاعی را بر ضدشان برانگیزانند. همچنین سلولهای سرطانی مولکولهای پروتئینی خاصی بر سطح خود ظاهر میکنند که میتوانند سلولهای دفاعی T اطرافشان را مهار کند.
پژوهشهای زیادی در زمینه تولید واکسن سرطان هم انجام شده است، اما در حال حاضر معدودی از این واکسنها به تایید رسیدهاند ,واکسن «ب ث ژ» در سال ۱۹۹۰ بوسیله سازمان غذا و داروی آمریکا برای درمان سرطان مثانه در مراحل اولیه (با تزریق مستقیم به درون مثانه) به تایید رسید.
به جز این تنها یک واکسن درمانی اختصاصی برای سرطان پروستات به تأیید سازمان غذا و داروی آمریکا رسیده است. استفاده از این واکسن هم شیوهای پیچیده و گرانقیمت است.
اما با تأیید نخستین دارو از گروه جدید «مهارکنندههای وارسی ایمنی» (Checkpoint inhibitors) به نام «ایپیلیمومب» (Ipilimumab) بهوسیله سازمان غذا و داروی آمریکا برای نوع انتشاریافته سرطان پوستی ملانوم در سال ۲۰۱۱ تحولی در زمینه ایمنیدرمانی سرطان به وجود آورد و پژوهشگران را برانگیخت به دنبال داروهای دیگری بگردند که پروتئینهای «وارسیکننده پاسخ ایمنی» یا همان «ترمزهای ایمنی» را هدف قرار دهند. این تحقیقات به تولید دومین دارو در این رده به نام «نیوالیومب»(Nivolumab) انجامید.
در سالهای بعدی داروهای دیگری از این رده هم برای انواع دیگر سرطان تایید شدهاند.
پژوهشها در زمینه ایمنیدرمانی با سلولهای T مهندسیشده به موفقیتهایی رسیده است و دو دارو که از این روش استفاده میکنند، برای دو نوع از سرطان خون و سرطان لنفاوی تأیید شدهاند. گرچه روشهای ایمنیدرمانی سرطان وارد دورانی از شکوفایی شدهاند، اما باید در نظر داشت که این هم تأثیربخشی این داروها و هم عوارض جانبیشان از فردی به فرد دیگر متفاوت است؛ بنابراین در آینده شاید لازم باشد ایمنیدرمانی بر اساسی «شخصی شده» برحسب خصوصیات ژنتیکی هر بیمار به کار رود.
انواع ایمنیدرمانی سرطان
۱- آنتیبادیهای مونوکلونال (پادتنهای تکدودمانی): این مواد گونههای ساختهشده در آزمایشگاه پروتئینهای دستگاه ایمنی هستند. آنتیبادیهای مونوکلونال در درمان سرطان بسیار سودمند هستند، زیرا برای حمله به بخش بسیار ویژهای از سلول سرطانی طراحی شدهاند.
دستگاه ایمنی همیشه در شناسایی سلولهای سرطانی کارآمد نیست. آنتیبادیهای مونوکلونال با اتصال به سلولهای سرطانی باعث آشکار شدن بیشتر آنها برای دستگاه ایمنی میشوند و بهاینترتیب توانایی این دستگاه در مبارزه با سرطان را تقویت میکنند.
برخی از آنتیبادیهای مونوکلونال طوری طراحی میشوند که به داروهای شیمیدرمانی یا مواد رادیواکتیو ضد سرطان بچسبند. این آنتیبادی متصل به دارو یا مواد رادیواکتیو درعینحال به طور اختصاصی به سلولهای سرطانی میچسبد و به این تأثیر دارو یا ماده رادیواکتیو در نابودی سلولهای سرطانی افزایش مییابد.
این مولکولها برای درمان انواع متفاوتی از سرطان به کاررفتهاند و پژوهشگران در حال بررسی استفاده از آنها برای درمان انواع بیشتری از سرطانها هستند.
۲- داروهای «مهارکننده وارسی ایمنی» (checkpoint inhibitor): دستگاه ایمنی ما دارای مجموعهای از ترمزها یا «وارسیکنندهها» است که مانع میشوند واکنش ایمنی سلولهای سالم را بکشد. گاهی سلولهای سرطانی از این توانایی ترمز کردن پاسخ ایمنی سوءاستفاده میکنند و با استتار خودشان بهصورت سلولهای طبیعی از دفاع بدن میگریزند. این داروها با مهار کردن این ترمزها به شناسایی و حمله مؤثرتر به سلولهای سرطانی یاری میرسانند.
۳- واکسنهای سرطان: واکسنها موادی هستند که آنها را وارد بدن میکنند تا پاسخ ایمنی بر ضد برخی بیماریها برانگیخته شود. گرچه معمولاً فکر میکنیم واکسنها را به افراد سالم میدهند تا به پیشگیری از عفونت کمک شود، اما برخی از واکسنها را میتوان برای کمک به پیشگیری یا درمان سرطان استفاده کرد. این واکسنها را به دو دسته تقسیم میشوند:
- واکسنهای پیشگیری: واکسنهای پیشگیری سرطان با واکسنهای سنتی شباهت بیشتری دارند. در این نوع واکسن به نام پادگن یا آنتیژن وارد بدن میشوند که دستگاه ایمنی را تحریک میکنند. نمونه شاخص چنین واکسنهایی واکسن بر ضد ویروس پاپیلوم انسانی (HPV) است. برخی از سویههای این ویروس نقش اصلی در ایجاد سرطان دهانه رحم، سرطان مقعد و انواع دیگر سرطان را دارند. تزریق واکسن ضد HPV با جلوگیری از ابتلا به این ویروس از این سرطانها هم پیشگیری میکند.
- واکسنهای درمانی: واکسنهای درمانی به سلولهای T (یکی از سلولهای دفاعی بدن) کمک میکنند تا سلول سرطانی معینی را شناسایی و نابود کنند. واکسنهای درمانی همچنین ممکن است برای افزایش میزان پادتنها یا آنتیبادیها (که مهاجمین را نابود میکنند) طراحی شوند.
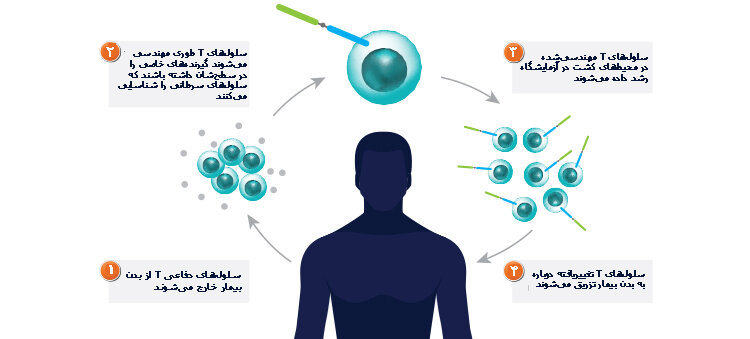
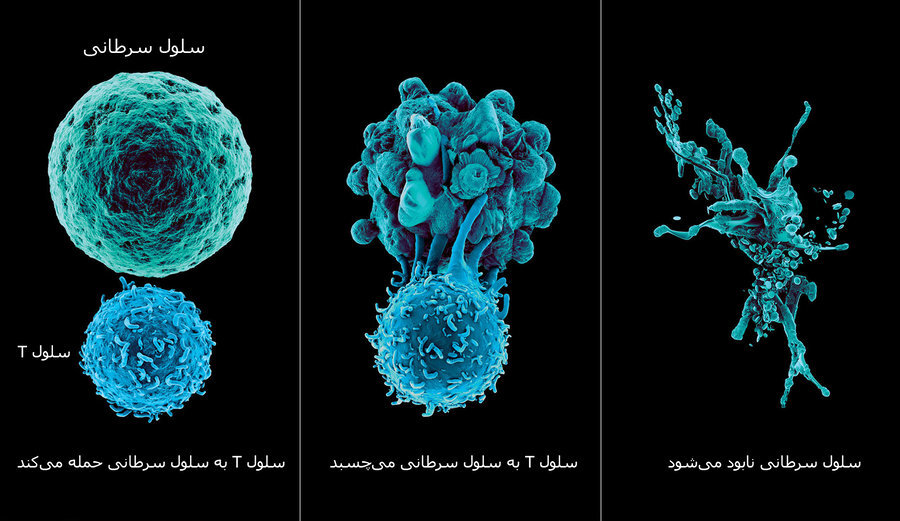
۴- ایمنیدرمانی با سلولهای T مهندسیشده: این شیوه برای تقویت سلولهای T که یکی از سلولهای کلیدی در دستگاه ایمنی هستند، به کار میرود. اساس این روش این است که سلولهای T را برای حمله به تومور سرطانی وارد آن شدهاند، از بدن خارج کنند و تشخیص دهند که کدامیک از انواع آنها بیشترین توانایی مهار رشد سرطان را دارد. هنگامیکه این زیرگروه سلولهای T مشخص شدند، با مهندسی ژنتیکی ژنهایی را وارد آنها میکنند که باعث قویتر شدن آنها میشوند. بعد این سلولهای تقویتشده را دوباره وارد بدن میکنند.
۵- داروهای تنظیمکننده ایمنی (Immune modulator): سلولهای ایمنی در بدن برای پیامرسانی به یکدیگر از مولکولهای پروتئینی به نام «سایتوکاین» استفاده میکنند. در سالهای اخیر انواع مصنوعی سایتوکاینهای طبیعی تتنظیمکننده پاسخی ایمنی مانند اینترفرونها و اینترلوکینها ساخته شدهاند.
این داروهای تنظیمکننده ایمنی از جمله برای تشدید پاسخ ایمنی به سلولهای سرطانی هم به کار میروند. برای مثال «اینترلوکین-۲» که باعث فعال شدن سلولهای دفاعی T میشود، برای درمان سرطان پوستی ملانوم در حالت پیشرفته و نیز سرطان کلیه تایید شده است.
به جز اینترلوکینها و اینترفرونها، داروهای دیگر تنظیمکننده ایمنی هم وجود دارند، از جمله داروهای «تالیداماید»، «پورمالیدوماید» و لنالیدوماید با تحریک سلول T و نیز نوع دیگری از سلولهای دفاعی بدن به نام «سلولهای قاتل طبیعی» عمل میکنند و برای درمان برخی از سرطانهای خونی به خصوص «مولتیپل میلوما» به کار میروند.
بیشتر بخوانید:























نظر شما